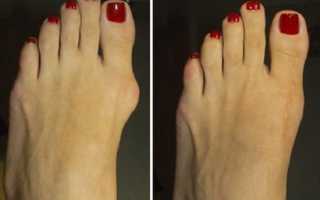
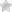Подагра является хроническим и достаточно распространенным заболеванием, при котором происходит нарушение мочекислого обмена, что проявляется в виде повышенного содержания мочевой кислоты в крови при отложении кристаллов натрия этой кислоты в тканях. Подагра, симптомы которой на этом фоне проявляются в виде острого рецидивирующего артрита, в особенности поражает почки и суставы, при этом чаще всего поражается стопа (большой ее палец).
Не занимайтесь самолечением. При первых признаках заболевания обращайтесь к врачу.
Общее описание
Подагра является не только очень распространенным заболеванием, но и одним из наиболее старых заболеваний, описанных некогда в медицине. Так, например, еще Гиппократ определил ее в качестве острых болей в стопе («под» – «нога» в переводе с греческого, «агра» же в переводе определяет «капкан»). Что примечательно, столь распространенное сегодня заболевание ранее рассматривалось не иначе как «болезнь королей» при одновременном приобщении ее к весьма значимой роли – к «королю болезней». Более того, и на этом приобщение ее к той или иной особенности заболевших людей не завершилось, ведь подагра рассматривалась еще и как болезнь аристократов, попало заболевание и под определение одного из признаков гениальности.
Неспроста, и, видимо, в качестве подкрепляющих указанную специфику фактов существуют данные о том, что страдали от подагры Александр Македонский и Леонардо да Винчи, представители семейства Медичи, Дарвин, Ньютон… Список этот можно было бы продолжить, что, однако, в любом случае сведет информацию к одному, уж точно актуальному сегодня факту: несмотря на некоторую избранность этого заболевания, сегодня оно «доступно каждому». Именно потому мы подробно рассмотрим симптомы подагры и те особенности, которые в целом актуальны для заболевания.
На основании эпидемиологических данных по США и Европе, подагра была диагностирована в рамках последних нескольких лет примерно у 2% населения (по взрослым). Частота возникновения подагры у мужчин в возрасте 55-65 лет на данный момент составляет порядка от 4,3 до 6%. Также отмечается и постепенный рост заболеваемости. К примеру, по Финляндии данные по зарегистрированным случаям подагры возросли в 10 раз по сравнению с относительно небольшими временными промежутками, по которым проводилось данное вычисление. ФРГ также преуспевает в заболеваемости подагрой – здесь она в течение некоторого относительно небольшого промежутка времени возросла в 20 раз.
Между тем, важно отметить и то, что сведения относительно распространенности рассматриваемого нами заболевания не являются полными, и причина этого, в общем-то, предсказуема – несвоевременная (поздняя) диагностика. Подагра как диагноз устанавливается примерно спустя 4,8 года с момента возникновения у больного первого ее приступа. Также имеются данные о том, что в рамках первого года существования заболевания, диагностировано оно было только у 7% пациентов с ним.
Если рассматривать особенности распространенности подагры, то можно выделить, что она наиболее актуальна для развитых стран, что тесным образом связано с употреблением в пищу насыщенных пуринами продуктов (это рыба, мясо и пр.), а также различных разновидностей алкоголя. Такие данные подтверждаются противоположными данными, например, пришедшимся на период проведения Второй мировой войны, во время которой в значительной мере было сокращено потребление, например, того же мяса.
Преимущественным образом подагра – заболевание, встречающееся у мужчин (хотя и для женщин, конечно, это заболевание также актуально). Возникновение первого приступа подагры может быть отмечено в любом возрасте, хотя по большинству случаев можно судить, что наиболее «распространенный» возраст для возникновения подагры – после сорока лет. Между тем, в течение последних лет замечено определенное учащение заболевания в возрастной группе пациентов от 20 до 30 лет. Подагра у женщин, как правило, берет свое начало в климактерический период.
Остановимся на том, какими особенностями обладает в нормальном состоянии обмен мочевой кислоты. В нашем организме мочевая кислота выступает в качестве конечного продукта, образованного в результате расщепления пуринов. В норме мочевая кислота в организме содержится в пределах 1000 мг, при этом скорость обновления таких запасов за сутки происходит порядка около 650 мг. Иными словами, каждый день мы теряем мочевую кислоту в объеме 650 мг при одновременном ее восполнении в этом же количестве. Учитывая тот факт, что выделение мочевой кислоты из организма происходит за счет почек, необходимо также знать и клиренс этой кислоты. В данном случае клиренс определяет тот объем крови, очищение которого может быть произведено почками от избыточного количества мочевой кислоты в пределах срока времени в 1 минуту. Нормальные показатели клиренса определяют цифру в 9 мл.
В качестве источников образования в организме мочевой кислоты выступают пуриновые соединения, поступающие с потребляемой нами пищей, помимо этого мочевая кислота также образуется и за счет обменных процессов между нуклеотидами в организме.
В нормальном состоянии процессы, при которых происходит синтез мочевой кислоты (равно как и ее выделение), находятся в сбалансированном состоянии, однако любое нарушение этих процессов может привести к увеличению содержания в сыворотке крови мочевой кислоты, что определяет такое состояние как гиперурикемия. На основании этого можно указать, что причины гиперурикемии сводятся к следующим актуальным факторам: повышенный уровень образования мочевой кислоты, пониженный уровень ее выведения посредством мочеиспускания, а также сочетание данных двух факторов.
К повышенному образованию мочевой кислоты приводит чрезмерное потребление продуктов с пурином, а также увеличение эндогенного генеза пуринов, усиление процессов катаболизма нуклеотидов и сочетание перечисленных механизмов.
Особенности проявления подагры в рамках области нижней конечности
Мнение врачей:
Подагра – это форма воспалительного артрита, вызванная отложением кристаллов мочевой кислоты в суставах. Врачи отмечают, что основными причинами развития подагры являются нарушения обмена веществ, наследственная предрасположенность, а также неправильное питание, богатое животными белками и пуринами. Симптомы подагры – острые боли, отечность и покраснение суставов, ограничение подвижности. Лечение включает прием противовоспалительных препаратов, коррекцию питания и контроль уровня мочевой кислоты в крови. Раннее обращение к врачу и соблюдение рекомендаций специалистов помогут предотвратить прогрессирование заболевания и снизить риск осложнений.

Особенности течения заболевания
Развитие острого приступа подагры происходит, как правило, на фоне многолетнего стойкого течения гиперурикемии. Возникновение приступа связывается с определенными провоцирующими его факторами, из-за которых, прежде всего, нарушается экскреция (то есть вывод) почками мочевой кислоты. К подобной картине течения заболевания зачастую приводит продолжительное голодание, а также неумеренность потребления алкоголя.
Рассматривая в частности потребление алкоголя в неумеренных объемах можно выделить, что процессы, актуальные в таком случае для организма, сводятся к повышению в нем концентрации мочевой кислоты, образуемой в рамках нормального метаболизма алкоголя. Что касается продолжительного голодания, то оно провоцирует повышение в организме концентрации кетоновых кислот. Указанные вещества препятствуют нормальной секреции канальцами мочевой кислоты, что, в свою очередь, приводит к внезапному увеличению ее концентрации в крови.
Спровоцировать острый приступ подагры также может прием препаратов или травма, на фоне воздействия которых изменениям подлежит нормальный процесс выведения почками мочевой кислоты. Помимо этого, привести к приступу может и тяжелая физическая нагрузка, что происходит по причине повышенного образования в этот период молочной кислоты. Насыщенная пуринами пища (как и пища, насыщенная жирами), как считают некоторые авторы, определяет для развития приступа меньшее значение, что, однако, не распространяется на лиц, склонных к гиперурикемии – у них такая пища также может стать причиной развития острого приступа подагры.
Выделим основные причины, провоцирующие развитие подагры:
- Употребление определенных медпрепаратов: циклоспорины, аспирин (даже в небольших дозах, в пределах 1 гр. в течение суток), мочегонные.
- Определенного типа состояния и заболевания, выступающие в качестве предрасполагающих факторов к развитию подагры (ожирение, сахарный диабет, заболевания крови, ИБС (ишемическая болезнь сердца), отравления, спровоцированные свинцом, псориаз, метаболический синдром, почечная недостаточность (в хронической форме течения), трансплантация органов и пр.). К обострению подагры также могут привести определенные воздействия, например, введение контрастного вещества (что актуально при проведении рентгенологических исследований), оперативные вмешательства различного типа, травмы.
- Опять же, повышен риск возникновения подагры у тех лиц, которые в больших количествах потребляют продукты, насыщенные пурина (морепродукты, газированные напитки, алкоголь, мясо (жирные сорта) и пр.).
Подагра: симптомы
Приступ острого артрита выступает в качестве основного и первого признака подагры. Развивается он внезапным образом, на фоне относительно здорового состояния, которому, между тем, могут предшествовать определенные продромальные явления. Отмечаться они могут за 1-2 дня до самого приступа, проявляясь в форме определенных неприятных ощущений, возникающих в суставе, в нервозности и общем недомогании, в лихорадке, бессоннице, диспепсии (болезненность пищеварения, нарушение нормального функционирования желудка в виде боли в рамках эпигастральной области, дискомфорта, ощущения раннего насыщения, тяжесть и пр.) и ознобе. Острый приступ подагры возникает в основном по причине нарушения режима питания, что может подразумевать под собой переедание и в особенности, если оно связано с употреблением пищи, в которой, как мы уже выделяли, повышено содержание пуринов (соответственно, это жареное мясо, мясные супы и прочие блюда). Помимо переедания подобных продуктов также провоцирует приступ злоупотребление алкогольными напитками.
В частых случаях в качестве провоцирующих факторов могут выступать не только уже отмеченные нами травмы ранее, но и микротравмы, которые могут заключаться в ношении узкой обуви, длительной ходьбы. Дополнительно можно отметить нервные и физические перегрузки, перенесение пациентами инфекционных заболеваний и пр.
Остановимся непосредственно на клинической картине острого приступа подагры. В классическом варианте проявления можно выделить общую ее характерность. Заключается она в частности в том, что том, что у пациентов внезапно возникают довольно резкие болевые ощущения, сосредотачиваемые преимущественно в области плюснефалангового сустава, ощущения эти возникают в ночное время. Появляется выраженная припухлость, кожа становится ярко-красной, после в этой области отмечается ее шелушение. Указанные симптомы приступа подагры нарастают достаточно быстро, максимальная их выраженность отмечается спустя несколько часов после возникновения, сопровождается состояние ознобом и лихорадкой, при которой температура в некоторых случаях может достигать 40 градусов. В крови на этот период может быть диагностирован лейкоцитоз при одновременном повышении СОЭ.
Появляются также и выраженные болевые ощущения, причем усиление их может происходить даже при соприкосновении пораженного участка с одеялом. Особенности состояния пациента обуславливают абсолютную неподвижность для больной конечности. Спустя порядка 6-7 дней сопутствующие воспалению признаки начинают стихать, спустя еще 5-10 дней больные могут достичь состояния полного их исчезновения. И температура, и показатели СОЭ возвращаются к нормальным показателям, восстановлению подлежит и функция пораженного воспалением сустава. Все это обеспечивает здоровое состояние пациента, однако в дальнейшем будет происходить повторение приступов длительностью в рамках различного временного интервала, чему будет сопутствовать захват все большего количества суставов конечностей (и ног, и рук).
Указанная картина приступа подагры, в общем-то, является традиционной, хотя клинические наблюдения относительно особенностей первого приступа подагры в нынешнее время можно несколько подкорректировать. Так, артрит может сосредотачиваться в атипичной для данного случая области, то есть, например, при поражении коленных суставов, суставов локтевых или мелких суставов кистей. Отличаться артрит может и по характеру его течения, проявляясь в форме подострого или острого полиартрита.
Имеются некоторые данные относительно изучения подагры. В частности они заключаются в том, что на основании наблюдений за больными в рамках рассмотрения классической картины проявления приступа подагры, выявлено, что дебютирует это заболевание с вовлечением в него большого пальца стопы только в 60% случаев. Что касается оставшихся 40% случаев, то здесь речь идет об атипичной локализации, при которой большой палец не поражается, или течение приступа протекает аналогично типу течения полиартрита. Подобные наблюдения позволили выделить некоторую классификацию тех форм, в которых проявляется первый приступ подагры:
- форма ревматоидоподобная –течение приступа характеризуется собственной длительностью, процесс локализуется в рамках суставов кистей, средних суставов или суставах крупных (в 1-2-м);
- форма псевдофлегмонозная –проявляется как моноартрит, поражающий средний или крупный сустав, что сопровождается появлением выраженных общих или местных реакций (гиперемия (покраснение) кожи и отечность, распространяющиеся за пределы сустава, подвергшегося поражению, выраженная лихорадка, гиперлейкоцитоз и увеличение в показателях СОЭ в крови);
- полиартрит,имеющий сходство с аллергической или ревматической его формой, с характерно быстрой обратной формой развития;
- форма подострая,характеризующаяся типичным сосредоточением в рамках области большого пальца стопы, но с некоторыми незначительными подострыми проявлениями;
- форма астеническая,характеризующаяся средней степенью болевых ощущений в суставах, без припухлости, в некоторых случаях кожа становится несколько гиперемированной (покрасневшей);
- форма периартритическая,при которой процесс локализуется в бурсах и в сухожилиях, расположенных в области интактных (не вовлеченных в процесс, неповрежденных) суставов.
Относительно интенсивности и длительности приступа можно выделить период в пределах от 3 суток до 1,5 месяцев. Подострое течение, как и течение затяжное, диагностируется на практике примерно в 17% случаев. Из-за такой вариабельности, свойственной клинике заболевания на момент его дебютирования, ранняя его диагностика в значительной степени усложняется.
Что касается длительного течения, то здесь клиника заболевания основывается на проявлении трех синдромов, что подразумевает поражение суставов, формирование тофусов, а также поражение внутренних органов. Суставной синдром в рамках всего периода течения заболевания проявляется в наиболее выраженной форме.
В период срока первых нескольких лет течения заболевания (что определяет его примерно в 5 лет с момента его возникновения) сустав поражается аналогично тому варианту его развития, который отмечается при острой форме интермиттирующего артрита, при этом происходит полное обратное развитие суставных проявлений с одновременным восстановлением присущей суставам функции в периоды между возникновением приступов.
Каждому новому приступу сопутствует вовлечение в него все большего количества суставов, что, соответственно, определяет актуальность постепенной генерализации процесса при практически обязательном для его течения поражении суставов стоп (точнее – их больших пальцев). В подавляющем большинстве случаев подагрический интермиттирующий артрит диагностируется в суставах нижних конечностей (как правило, при поражении не более четырех суставов). Между тем, тяжелое течение заболевания и его длительность определяет возможность поражения суставов и для остальных конечностей, более того, возможным становится и поражение позвоночника (что, правда, происходит крайне редко). Практически во всех случаях течения заболевания тазобедренные суставы в процесс не вовлекаются. В рамках течения острого приступа к процессу может быть привлечено в одновременном порядке множество суставов, хотя чаще отмечается поочередное их поражение. Помимо этого у пациентов отмечается поражение сухожилий, что чаще проявляется в виде уплотнения и болезненности пяточного сухожилия, поражению подвергаются и слизистые сумки.
На основании рассмотрения длительного течения заболевания можно заметить, что и количество подвергшихся поражению суставов, и область локализации процесса – все это подвержено изменениям.
Повторение приступов подагрического артрита может произойти спустя некоторое время, оно, в свою очередь, может составлять как несколько месяцев, так и лет. В периоды между приступами у пациентов хорошее самочувствие, жалобы отсутствуют. Между тем, с течением времени такие периоды между приступами становятся все более и более короткими. Параллельно с этим развиваются стойкого типа деформации, суставы обретают тугоподвижность, что происходит на фоне их разрушения посредством уратов, которыми производится импрегнирование (покрытие) суставных тканей, а также в результате развития вторичного типа остеоартроза.
Из-за инфильтрации уратами суставных тканей постоянной становится воспалительная реакция со стороны тканей, которые окружают сустав, что приводит к развитию тофусного артрита в хронической форме течения или к развитию уратной артропатии.
В рамках этого периода, наступающего спустя порядка 6 лет с момента появления первого приступа, у больных появляются постоянные боли с выраженной ограниченностью в движениях суставов. Актуальна также и стойкая припухлость при уже отмеченной ранее деформации суставов, в некоторых случаях все это сопровождается значительным внутрисуставным выпотом. Выпот подразумевает под собой аномальное накопление в пределах рассматриваемой области жидкости, пропотевание которой происходит при воспалении из кровеносных сосудов мелких размеров. В целом выпот образуется в случае с любым воспалением при пропитывании им близлежащих тканей либо при скоплении в полостях, присутствующих в теле. За счет сдавливания окружающих тканей и органов выпотом нарушаются функции, им присущие.
Что касается деформации суставов, то она развивается по причине деструктивных процессов в хряще и в суставных поверхностях, в том числе и по причине инфильтрации околосуставных тканей (то есть проникновения в них) уратами, в результате чего формируются тофусы больших размеров. Тофусы представляют собой откладываемые непосредственно в околосуставных тканях кристаллы мочевой кислоты в виде плотных и безболезненных узелков желтого оттенка. При подобном течении не исключено образование изъязвлений на покрывающей тофус коже, из-за чего уже образуется свищ. Уже из этого свища впоследствии происходит выделение массы, по консистенции напоминающей кашицу, причем в состав этой кашицы входят и кристаллы урата.
В первую очередь начинают развиваться деструктивные процессы в рамках плюснефалангового сустава, после чего уже отмечается переход их к суставам кистей, к коленным и локтевым суставам. При хроническом подагрическом артрите, приступы подагры, как правило, проявляются часто, с большей длительностью, но с меньшей остротой, чем приступы, возникающие в начальном периоде заболевания.
В наиболее тяжелом варианте клиническая картина проявляется в случае установления для пациента подагрического статуса, при котором в период порядка нескольких месяцев появляются выраженные и практически непрерывные приступы артрита, затрагивающие один сустав (в некоторых случаях и несколько), сопровождающиеся умеренным воспалением.
Порядка в 80% случаев в качестве сопутствующей патологии выделяют такое заболевание как деформирующий спондилез (хроническое заболевание, при котором поражению подвергается позвоночник, в частности его позвонки, которые деформируются из-за разрастающейся на их поверхности костной ткани).
Хроническая подагра позволяет на протяжении длительного периода времени сохранять трудоспособность. При актуальной же уратной артропатии при выраженной деструкции сустава в комплексе с проявлением у пациентов вторичного артроза трудоспособность утрачивается либо в частичном, либо и вовсе в полном объеме.
В качестве следующего, достаточно характерного проявления, свойственного подагре, выступают уже отмеченные ранее тофусы – плотные и четко обозначенные узелки, формирующиеся над поверхностью кожи. Появляются тофусы, как правило, в период 6 лет с момента возникновения у больных первого приступа заболевания, однако не исключается и более ранний срок для их образования – на практике отмечаются случаи их формирования в срок 2-3 лет после первого приступа. Не исключается и вариант их отсутствия. Что касается размеров этих образований, то в одних случаях их можно сравнить с булавочной головкой, в других – с яблоком небольших размеров. Отдельно образованные тофусы могут сливаться друг с другом, что приводит к образованию конгломератов, область сосредоточения их преимущественно сводится к ушным раковинам и к суставам (в основном – к локтевым, а также к коленным), к стопам (традиционно это большой палец, а также пятка или тыльная сторона стопы). Помимо этого, тофусы могут возникать в области кистей (мякоть пальцев, мелкие суставы), в области сухожилий тыльной стороны кости, пяточного сухожилия, синовиальных сумок и пр.
Значительно реже, однако не исключаемым из общего описания вариантом, отмечается появление тофусов в области век, крыльев носа и склер. Для них характерна безболезненность, а при небольших размерах обнаружить их может лишь врач. В случае изъязвления тофуса формируются свищи, что, в свою очередь, может стать причиной присоединения вторичной инфекции.
Исходя из особенностей тофусов (собственно, их наличия или отсутствия, характера, им свойственного) определяется тяжесть и давность заболевания, в том числе и уровень актуальной гиперурикемии. Крупные и множественные тофусы появляются, как известно на основании некоторых данных, у тех больных, длительность подагры у которых составляет 6 и более лет. Аналогичная картина наблюдается и при повышенной гиперурикемии (превышающей 0,09 г/л), что определяет в данном случае и возможность и несколько раннего возникновения тофусов (через 2-3 года). Почти во всех случаях это сопровождается уратной артропатией.
Исходя из вышеописанных особенностей, можно сделать вывод о том, что тофусы выступают в качестве наглядного результата тяжести и длительности актуальных для мочекислого обмена нарушений. Клиническая картина рассматриваемого нами заболевания также определяет для него возможность поражения других систем и органов (что определяет такую его форму как висцеральная подагра).
В качестве самого тяжелого поражения выступает подагрическая нефропатия (иначе определяемая как подагрическая почка), которая определяет дальнейшую судьбу пациента с подагрой. Развитие этой патологии обуславливается формированием в канальцах тофусов и в лоханках уратных камней, за счет чего создается почва для последующего развития интерстициальной формы нефрита при одновременном инфицировании мочевых путей. Помимо этого поражению подвергаются сосуды и почки. На основании информации со стороны рассмотрения воздействия некоторых факторов можно утверждать, что подагрическая нефропатия определяет летальность для пациентов с подагрой в рамках 25-40%. Чаще всего (и в целом раньше всего) сопутствующим подагрической нефропатии заболеванием становится почечнокаменная болезнь. Более того, часто бывает и так, что первые симптомы почечнокаменной болезни отмечаются до появления первого приступа подагры, что объясняется длительным и асимптомным (т.е. латентным или скрытым) течением гиперурикемии. Что касается других разновидностей подагрической нефропатии, таких как пиелит, интерстициальный нефрит или нефросклероз, то их появление отмечается несколько позднее.
Клиническое обследование пациентов в рассматриваемом варианте заболевания в рамках ранней его стадии зачастую не определяет наличия у них патологий, связанных с почками. Уже в дальнейшем порядка для 30% пациентов сталкивается ними в форме лейкоцитурии, микрогематурии, протеинурии. Помимо этого сюда могут быть причислены и признаки, указывающие на почечную недостаточность, проявляющиеся в виде пониженной плотности мочи и в виде изогипостенурии (состояния, сопровождающегося выделением пациентом в различные временные промежутки порций мочи с характерно низкой относительной плотностью в одинаковом объеме), в особенности, если этому сопутствует появление тофусов. В некоторых случаях в качестве сопутствующего состояния отмечается развитие у больных артериальной гипертонии (иными словами, стойкое повышенное давление).
Отметим также, что подагрический интерстициальный нефрит зачастую характеризуется длительностью собственного течения, прогрессирование его происходит в замедленных темпах и практически без симптомов, и обнаружение этой почечной патологии происходит в результате проведения специального исследования, ориентированного на изучение функций почек.
На основании некоторых исследований было выявлено наличие у порядка 42% пациентов таких сопутствующих патологий как ИБС (ишемическая болезнь сердца), гипертоническая болезнь, а также церебральный склероз. Между тем, отсутствует и достоверная информация относительно корреляции между тяжестью течения подагры, степенью выраженности гиперурикемии и собственно сердечно-сосудистыми патологиями. Одновременно с этим выявляется и некоторая зависимость общего состояния, актуального для сердечно-сосудистой системы с ожирением, степенью выраженности холестеринемии и возрастом в данном случае, на основании чего можно утверждать, что сердечно-сосудистые заболевания развиваются на фоне нарушений липидного обмена, а не из-за распространенного предположения, основывающегося на том, что причиной тому служит воздействие на сосудистые стенки уратов. Вместе с тем, относительно недавно появилась информация и о том, что больные подагрой, возможно, рискуют столкнуться с проблемой отложения уратов непосредственно в сердечную мышцу.
Кстати, возвращаясь к одному из перечисленных факторов, а именно к ожирению, отметим, что сочетание его и подагры является практически общепризнанным фактом. Так, порядка 70% больных с диагнозом подагры страдают от ожирения.
Подагра ног (фото)
Подагра руки (фото)
Опыт других людей
Подагра – это заболевание, которое часто ассоциируется с изобилием в питании и алкогольными напитками. Многие люди, столкнувшиеся с подагрой, описывают ее как крайне болезненное состояние, при котором суставы становятся воспаленными и невыносимо болезненными. Они отмечают, что приступы подагры могут быть настолько интенсивными, что даже прикосновение к пораженному суставу вызывает невыносимую боль. Люди, страдающие от подагры, подчеркивают важность соблюдения диеты, приема лекарств и регулярного контроля уровня мочевой кислоты в организме для управления этим заболеванием.
Диагностирование
В диагностировании подагры применяются следующие методы:
- биохимический анализ крови (отмечается повышенный уровень мочевой кислоты; за счет исследования креатинина в составе крови определяется актуальность почечной недостаточности);
- рентгенография (исследуются актуальные изменения суставов в рамках рассмотрения хронической формы подагрического артрита);
- изучение синовиальной жидкости, взятой из сустава, подвергшегося поражению на предмет отсутствующей бактериальной флоры и наличия кристаллов мочевой кислоты;
- УЗИ (в исследовании изучаются почки на предмет наличия в них камней).

Лечение
Значительная роль в вопросе лечения подагры отводится, прежде всего, соблюдением пациентами диеты. Важно ограничить потребление рыбных и мясных продуктов, щавеля, бобовых, цветной капусты, кофе, шоколада, малины, инжира, чая, шпината, щавеля, бобовых. Нельзя употреблять алкогольные напитки, в особенности это касается пива и вина.
Объем потребляемой ежедневно жидкости следует увеличить до двух литров на случай отсутствия противопоказаний на этот счет. В качестве вариантов можно рассматривать соки и клюквенный морс, минеральные щелочные воды. Также рекомендуется постепенным образом достичь нормализации веса (при ожирении в частности), за счет чего имеется возможность снижения уровня в крови мочевой кислоты.
Что касается медикаментозного лечения, то его цель сводится к уменьшению болей, возникающих при приступе, а также к устранению нарушений, связанных непосредственным образом с пуриновым обменом.
При остром приступе рекомендован покой, в особенности это касается пораженной конечности. Стопе обеспечивается несколько возвышенное положение, на больной сустав можно приложить лед, сменив его, после затихания приступа, согревающим компрессом. В лечении приступа используются противовоспалительные нестероидные препараты (НПВП), конкретный препарат, равно как и его дозировка, кратность употребления и длительность определяются лечащим врачом.
Достичь стойкого снижения показателей мочевой кислоты, за счет чего замедляется прогрессирование подагры, можно с использованием антиподагрических препаратов (уралит, аллопуринол и пр.). Применять их необходимо длительно (т.е. годами). Подбор препарата, опять же, осуществляется исключительно врачом на основании индивидуальных особенностей пациента.
В случае появления тофусов достаточно крупных размеров, с изъязвлением на них кожи и со свищами рекомендуется их хирургическое удаление, потому как рассасывание их становится уже невозможным за счет использования препаратов медикаментозной терапии. В противном случае их наличие в таком варианте может стать причиной серьезного ограничения функций суставов.
При наличии актуальной для подагры симптоматики необходимо обратиться к ревматологу, дополнительно может понадобиться консультация хирурга и нефролога.
К какому врачу обратиться С подозрением на заболевание или состояние «Подагра» следует обращаться к доктору со специализациями: Нефролог, Ревматолог, Хирург. Заболевания со схожими симптомами:
Частые вопросы
Как понять что у меня подагра?
сильный болевой синдром,наростание боли в течение 8-12 часов,покраснение и отечность в области пораженного сустава,гипертермия кожи и повышение температуры тела,ограниченная подвижность суставов,могут быть тофусы с извержением содержимого.
Что такое подагра и чем она опасна?
Подагра — патология обмена веществ, сопровождаемая отложением солей в суставах и почках. Подагрические поражения возникают на всех суставах — от пальцев рук до пальцев ног. Если заболевание не лечить, это может привести к инвалидности.
Что приводит к подагре?
Причины подагры Избыток мочевой кислоты в организме приводит к отложению кристаллов в суставах, сухожилиях и других тканях. К возможным факторам риска заболевания врачи относят избыточное употребление мяса и морепродуктов, алкоголизм и ожирение. Возможные причины: Генетические нарушения.
Какие продукты нельзя есть при подагре?
Из питания следует исключить дрожжи, клюкву, брюссельскую капусту. Противопоказано потребление шоколада, консервированных продуктов, наваристых бульонов на рыбе и мясе. К продуктам, запрещенным при подагре, также относятся жирные сыры, особенно соленые. Из фруктов не рекомендуются сливы.
Полезные советы
СОВЕТ №1
Следите за своим весом и старайтесь поддерживать здоровое питание, избегая избыточного потребления мяса, жирных продуктов и алкоголя, так как это может способствовать обострению подагры.
СОВЕТ №2
Пейте достаточное количество воды в течение дня, так как это поможет снизить концентрацию мочевой кислоты в крови и уменьшить риск образования подагрических поражений.
СОВЕТ №3
Поддерживайте активный образ жизни, занимайтесь физическими упражнениями, которые помогут контролировать вес и улучшить общее состояние организма, что также благоприятно скажется на течении подагры.