Корешковый синдром представляет собой комплекс симптомов, возникающих в процессе сдавливания спинномозговых корешков (то есть, нервов) в тех местах, в которых происходит их ответвление от спинного мозга. Корешковый синдром, симптомы которого имеют несколько противоречивый характер в его определении, сам по себе является признаком множества различных заболеваний, ввиду чего важность приобретает своевременность его диагностирования и назначение соответствующего лечения.
Не занимайтесь самолечением. При первых признаках заболевания обращайтесь к врачу.
Общее описание
Рассматриваемый нами неврологический синдром встречается достаточно часто. Компрессия (сдавливание) нервов приводит к самым различным болям, которые, соответственно, и возникают в самых различных местах: в конечностях, в шее, в пояснице. Нередко боль может возникать и в области тех или иных внутренних органов, к примеру, в области желудка или сердца.
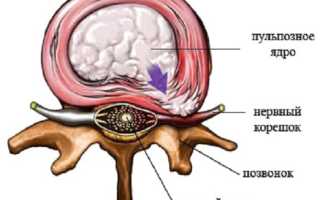
Ниже можно рассмотреть, что собой внешне представляет спинномозговой корешок, соответственно, определив действие поражения в случае возникновения такового.
Расположение спинномозговых корешков
Мнение врачей:
Корешковый синдром, или радикулопатия, вызванная сдавливанием корешка спинного нерва, часто встречается у людей с повышенной физической нагрузкой или сидячим образом жизни. Врачи отмечают, что основными симптомами этого синдрома являются боли в спине, онемение и слабость в конечностях. Для диагностики и лечения корешкового синдрома важно обратиться к специалисту, который проведет необходимые обследования и подберет оптимальную терапию. Врачи рекомендуют также вести активный образ жизни, укреплять мышцы спины и правильно распределять физическую нагрузку, чтобы предотвратить развитие данного заболевания.

Причины корешкового синдрома
Повреждение спинномозговых корешков может быть спровоцировано рядом состояний, в числе которых выделим следующие:
- Спинномозговая грыжа;
- Остеохондроз;
- Те или иные виды врожденных дефектов, актуальные для строения позвоночника;
- Постоянные перегрузки, касающиеся позвоночного столба;
- Малоподвижность образа жизни;
- Спондилоартроз;
- Травмы, рубцовые изменения и опухоли;
- Возникшие в результате остеопороза переломы позвонков;
- Изменения, возникшие в гормональном статусе;
- Повреждения позвонков инфекционного характера воздействия (к примеру, изменения, спровоцированные остеомиелитом или туберкулезом);
- Переохлаждения.
Как правило, возникает корешковый синдром не сразу после воздействия той или иной указанной причины. Изначально ему предшествует развитие изменений в области межпозвоночных дисков, они же, в свою очередь, провоцируют возникновение грыж. Далее грыжа при собственном смещении начинает сдавливать спинномозговой корешок, что приводит к затруднению оттока от него венозной крови. Это впоследствии ведет к развитию воспаления неинфекционного характера. Таким образом, нерв и ткани вокруг него начинают окружать образуемые спайки.
Корешковый синдром: симптомы
Первый, и при этом наиболее характерный для корешкового синдрома симптом заключается в появлении боли, которая сосредотачивается вдоль хода конкретного нерва. Так, при формировании процесса в области шейного отдела, боль, соответственно, возникает в руке и в шее. Процесс в области грудного отдела провоцирует боли в спине, в некоторых случаях возможными становятся боли, сосредоточенные в области желудка или сердца (эти боли исчезают исключительно при устранении самого корешкового синдрома). Процесс в области поясничного отдела приводит к появлению боли в области поясницы и ягодиц, а также нижних конечностей.
Движение, как и подъем тяжестей, приводит к усилению болей. В некоторых случаях боль характеризуется как «стреляющая», чему сопутствует ее распространение в различные части тела, это в частности объясняется расположением конкретного нерва. Прострел, возникающий в области поясницы, имеет название люмбаго. В этом случае боль может носить постоянный характер, однако ее усиление в любом случае происходит в случае совершения любого неосторожного движения.
Провоцировать приступы боли может не только физическое напряжение, но и напряжение эмоциональное, помимо этого свое влияние на ее появление оказывают и переохлаждения. В некоторых случаях возникновение боли происходит в ночное время, а также во время сна, что в частности сопровождается отеком кожи и ее покраснением, отмечается также и повышенная потливость.
Другой признак, сопутствующий корешковому синдрому, проявляется в качестве нарушения чувствительности, которое возникает в зоне иннервации рассматриваемого нерва. Так, легкое покалывание с помощью иглы в указанной зоне сопровождается резким снижением чувствительности, что наблюдается при сравнении с областью аналогичной, но расположенной с другой стороны.
Дополнительно в числе признаков выделяют также нарушение движений, возникающее при мышечных изменениях. Последние провоцируются поражением нервов их инневрирующих. Происходит усыхание мышц, соответственно, они атрофируются. Помимо этого отмечается их слабость, которая в некоторых случаях определяется и визуально, в особенности – при сравнении обеих конечностей.

Опыт других людей
Корешковый синдром вызывает много разногласий среди людей. Одни считают его вымыслом и психологической уловкой, другие утверждают, что это реальное состояние, которое влияет на поведение человека. Одни говорят, что это просто нежелание брать на себя ответственность, другие видят в этом защитный механизм. Некоторые считают, что люди просто используют этот “синдром” как оправдание своего поведения, в то время как другие утверждают, что это действительно серьезная проблема, требующая внимания и понимания окружающих. В итоге, мнения разделились, и каждый остается при своем мнении относительно Корешкового синдрома.
Диагностирование корешкового синдрома
В диагностировании корешкового синдрома изначально важным становится определение причины, провоцирующей сдавливание спинномозгового нерва. Благодаря исследованиям относительно нарушений движений и чувствительности определяется, в пределах каких именно позвонков образовалось повреждение. К примеру, если сдавливание корешка произошло в области пятого по счету поясничного позвонка, тогда это провоцирует боль в пояснице (т.е. люмбалгию). Боль эта, соответственно, отдает вдоль наружной поверхности бедра, а также вдоль голени к пальцам стопы (2,3,4). Уже этот симптом приобретает несколько иное определение – люмбоишалгия.
При поражении нервов по причине инфекционных заболеваний, процесс может сопровождаться дополнительными симптомами в виде лихорадки и повышения температуры, она же, в частности, сосредотачивается в области корешка, вовлеченного в патологический процесс.
В качестве стандартного инструментального метода, обеспечивающего возможность диагностирования рассматриваемого нами синдрома, применяется общая рентгенография позвоночника. В частности сосредоточение диагностирования охватывает результаты рентгенографии в боковой и передней проекциях. Между тем, наиболее информативным и одновременно чувствительным методом диагностики сегодня является МРТ (магнитно-резонансная томография). Какой бы метод диагностирования ни был выбран, основой для определения диагноза выступают все-таки непосредственно те клинические симптомы, которые актуальны в каждом конкретном случае для больного.

Лечение корешкового синдрома
Методы лечения корешкового синдрома определяются исключительно исходя из рассмотрения возможных причин, а также выделения основной из них, то есть той, которая, собственно, этот синдром спровоцировала. Пациентам назначается строжайший постельный режим, лежать при котором следует исключительно на твердой поверхности. Дополнительно назначаются:
- Анальгетики (кеторол, баралгин). Их применение позволяет устранить/снизить выраженные болезненные проявления.
- Противовоспалительные нестероидные средства (нурофен, диклофенак, мовалис). С их помощью не только уменьшается воспаление, образовавшееся в областях с поврежденными нервами, но и снимается боль. Длительное их применение, между тем, сопряжено с рядом побочных эффектов. Кстати, применение препаратов этого типа возможно в виде мазей, гелей (фастум, кетонал), что соответственно, предусматривает наружное их применение при одновременном уменьшении возможных неблагоприятных последствий.
- Миорелаксанты – препараты, предназначенные для устранения мышечных спазмов. Использовать их можно исключительно по предписанию врача.
- Витамины, соответствующие группе B. Их действие ориентировано на улучшение обменных процессов в нервных тканях.
- Хондропротекторы – препараты для стимуляции процессов восстановления и замедления хрящевых разрушений в области межпозвонковых суставов.
- Немедикаментозное лечение (массаж, гимнастика, физиотерапия, рефлексотерапия). Данные варианты лечения актуальны во всех случаях, кроме опухолей.
Некоторые заболевания могут потребовать и хирургического вмешательства, что возможно при новообразованиях и межпозвонковых грыжах.
Для диагностирования корешкового синдрома, а также для назначения адекватного лечения, необходимо обратиться к неврологу.
К какому врачу обратиться С подозрением на заболевание или состояние «Корешковый синдром» следует обращаться к доктору со специализацией: Невролог. Заболевания со схожими симптомами:
Частые вопросы
Какие симптомы корешкового синдрома?
Боль в спине с иррадиацией в ягодицу, ногу и простирающаяся вниз позади колена, в стопу – интенсивность боли зависит от корешка и степени компрессии.Нарушение нормальных рефлексов в нижней конечности.Ещё
Как избавится от корешкового синдрома?
Корешковый синдром можно вылечить и немедикаментозными способами: с помощью массажей, гимнастики, физиотерапевтических процедур, рефлексотерапии и т. д. В тяжелых случаях может потребоваться хирургический метод лечения.
Какие препараты назначают при Корешковом синдроме?
Анальгетики (кеторол, баралгин). Их использование позволяет устранить / уменьшить сильную боль. Противовоспалительные нестероидные средства (нурофен, диклофенак, мовалис). С их помощью не только уменьшается воспаление в области поврежденных нервов, но и уменьшается боль.
Как проверить корешковый синдром?
Основной метод исследования, используемый при определении данного синдрома – общая рентгенография позвоночника. Также при необходимости пациента направят на МРТ. Лечение корешкового синдрома осуществляется, исходя из того, что вызвало сдавливание и повреждение нервного корешка.
Полезные советы
СОВЕТ №1
При длительном использовании гаджетов не забывайте делать перерывы и проводить упражнения для глаз, чтобы предотвратить развитие корешкового синдрома.
СОВЕТ №2
Поддерживайте правильную осанку за компьютером, используйте эргономичную мебель и оборудование, чтобы снизить нагрузку на позвоночник и предотвратить возникновение проблем с корешковым синдромом.
СОВЕТ №3
Регулярно занимайтесь физическими упражнениями, особенно укрепляющими мышцы спины и шеи, чтобы уменьшить риск развития корешкового синдрома.